
Die Depression ist eine der häufigsten psychischen Erkrankungen, und man schätzt, dass etwa 15-20 % aller Menschen im Verlauf ihres Lebens mindestens einmal an einer Depression erkranken. Dabei muss unterschieden werden zwischen einer depressiven Stimmung, die jeden Menschen von Zeit zu Zeit aus den unterschiedlichsten Gründen befallen kann und sich relativ schnell wieder auflöst, und der Krankheit Depression, die behandelt werden muss. Depressionen sind in der Regel so vielfältig und individuell wie die Menschen, die von ihr betroffen sind. Problematisch ist vor allem, dass die Betroffenen oft nicht ernst genommen werden, was teilweise daran liegt, dass jeder Mensch schon einmal einen schlechten Tag hatte und sich antriebslos und niedergeschlagen fühlte. Deshalb können sich viele Menschen auch nicht vorstellen, dass es sich hier um eine Krankheit handelt, weil die Symptomatik so alltäglich ist. Der Unterschied zwischen einer vorübergehenden depressiven Stimmung und der Krankheit Depression liegt vor allem in den Faktoren Dauer und Ausmaß, denn eine Depression wird in der Regel nur dann diagnostiziert, wenn die depressive Verstimmung über einen Zeitraum von mindestens zwei Wochen anhält.
Eine krankheitswertige Depression ist somit eine Gemütsstörung (affektive Störung), wobei frühere Klassifikationen sie in endogene (biologisch erklärbare) sowie somatogene (durch körperliche Krankheiten ausgelöste) Depressionen und psychogene (rein seelisch) bedingte Depressionen einteilten. Dazu zählte man die reaktive Depression (auf Grund einer akuten Belastung), die depressive Entwicklung, z.B. die Erschöpfungs- und Entwurzelungsdepressionen sowie die neurotische Depression oder depressive Neurose. Die früher als Gemütskrankheit bezeichnete Depression hat nur selten eine einzige Ursache, sondern neben erblicher Veranlagung und der Persönlichkeit spielen auch aktuelle psychische Belastungen wie der Tod eines nahestehenden Menschen oder Konflikte in Familie bzw. Partnerschaft eine Rolle. Auch rein körperliche Erkrankungen wie etwa der Schilddrüse können eine Depression auslösen, und auch soziale Faktoren wie der Verlust des Arbeitsplatzes, ein Umzug oder sogar Positives wie eine Beförderung im Beruf. All diese Ereignisse verändern auch den Stoffwechsel im Gehirn der Betroffenen, denn die Botenstoffe Serotonin und Noradrenalin geraten bei dieser Erkrankung aus dem Gleichgewicht, wodurch die Kommunikation zwischen den Neuronen im Gehirn gestört wird, was unter anderem Schlafstörungen, Grübeln, Appetitlosigkeit, Niedergeschlagenheit, Kopfschmerzen und eben Phasen der Depression zur Folge hat. Die betroffenen Menschen fühlen sich innerlich leer, können sich zu nichts aufraffen, können sich häufig auch nicht mehr auf ihre Tätigkeiten konzentrieren und ziehen sich nach und nach von anderen Menschen zurück.
Wissenschaftler konnten jüngst in einer Langzeitstudie an 3300 Menschen zwischen 45 und 75 Jahren zeigen, dass es auch seelisch belastend ist, wenn der Straßenverkehr in ihrer Umgebung besonders laut ist. Über einen Zeitraum von fünf Jahren erfasste man regelmäßig den Gesundheitszustand der Probanden und Probandinnen, wobei jene, die an Straßen mit viel Verkehrslärm lebten, deutlich häufiger depressive Symptome entwickelten als jene, die weniger Lärm in unmittelbarer Nähe ausgesetzt waren. Das Risiko, an lauten Straßen depressiv zu werden, ist demnach um etwa 25 Prozent erhöht, wobei vor allem Menschen mit niedrigerem Bildungsstand empfindlich auf den Lärm reagierten, da diese vermutlich auch generell etwa im Beruf mehr belastenden Einflüssen ausgesetzt sind, was deren Widerstandsfähigkeit vermindert.
Eine Depression ist stets eine komplexe Erkrankung, bei der meist mehrere biologische Faktoren zusammenkommen, um eine Episode auszulösen, wobei Depressionen schon seit Längerem mit Entzündungen in Verbindung gebracht werden, da erhöhte Entzündungswerte mit Symptomen wie gedrückter Stimmung, Ahedonie und Appetitlosigkeit einhergehen. Setiawan et al. (2015) lieferten erste Beweise für solche Entzündungsprozesse im Gehirn während einer depressiven Episode. Um die Rolle der Entzündungen bei depressiven Erkrankungen zu untersuchen, fertigte man Hirnscans von 20 Patienten mit schwerer akuter Depression und 20 gesunden Kontrollpersonen an. Hierbei maß man die Aktivität der Mikroglia, also jener Zellen, die im Gehirn als Immunzellen die Aufgabe von Makrophagen übernehmen. Die Aktivität der Mikroglia im Gehirn lag bei den Probanden in einer depressiven Episode um etwa 30 Prozent höher als bei den Gesunden, wobei je höher der Schweregrad der Erkrankung ausfiel, desto stärker war die Immunaktivität. Setiawan et al. (2018) untersuchten schließlich Menschen mit Depressionen, von denen die Hälfte länger als zehn Jahre an der Erkrankung litt und die andere Hälfte weniger als zehn Jahre, und verglichen das mit einer Kontrollgruppe. Es zeigte sich, dass das Gehirn der depressiven Probanden stärker entzündet war als bei nicht Betroffenen, wobei die Entzündungswerte mit der Dauer der Erkrankung zuzunehmen schienen. Entscheidend war dabei, wie lange die Depression unbehandelt geblieben war, denn bei Probanden, die zehn Jahre oder länger gegen schwere Depressionen keine Medikamente eingenommen hatten, lagen die Entzündungswerte im präfrontalen Cortex, dem Gyrus cinguli sowie der Insula um ein Drittel höher als bei Menschen, die über einen Zeitraum von weniger als zehn Jahren keine Antidepressiva genommen hatten. Offenbar gibt es unterschiedliche Stadien der Erkrankung, wobei eine länger als ein Jahrzehnt unbehandelte Depression in eine neue Phase über geht. Man schließt daraus, dass Depressionen in einem fortgeschrittenen Stadium anders behandelt werden sollten, etwa mit Medikamenten, die auf die begleitende Entzündung im Gehirn ausgerichtet sind.
Jüngst fand man auch einen Zusammenhang zwischen der synaptischen Plastizität des Gehirns und dem Auftreten depressiver Episoden, sodass eine gestörte synaptische Plastizität ebenfalls eine Ursache für Depressionen sein könnte. In einer Innsbrucker Studie konnte gezeigt werden, dass sich Nervenzellen im Gehirn während einer depressiven Episoden langsamer neu vernetzen, wodurch sich das Gehirn schlechter an neue Reize anpassen kann. Nach Abklingen der depressiven Episode war die Gehirnaktivität bei den depressiven Probanden wieder vollständig hergestellt, sodass eine messbare Veränderung im Gehirn zeitlich mit dem klinischen Zustand übereinstimmte, sodass man vermuten kann, dass die verminderten synaptischen Plastizität eine Ursache der Depression ist und nicht eine Folge, denn die synaptische Plastizität ist ein grundlegender Prozess im Gehirn.
Nach Untersuchungen von Devore et al. (2018) hat der Wechsel von Hell und Dunkel während der Schwangerschaft einen Einfluss auf die spätere Ängstlichkeit bzw. Depressionsneigung eines Menschen. Analysiert wurden die Daten zweier umfangreicher Gesundheitsstudien, die unter anderem Datum und Ort der Geburt sowie das Gesundheitsprofil inklusive diagnostizierter depressiver Erkrankungen enthielten. Dadurch konnte man Geburtsdatum und -ort mit den Daten von Wetterwarten kombinieren und berechnen, wie vielen Tageslichtstunden jeder Embryo ausgesetzt war, ebenso die Differenz zwischen längstem und kürzestem Tag während der Schwangerschaft. Dabei hatte die Anzahl der Tageslichtstunden keinen Einfluss auf die spätere Depressionsneigung, ausschlaggebend war allein die Bandbreite zwischen der kürzesten und der längsten Tageslichtperiode. Je größer dieser Unterschied während der Schwangerschaft war, desto geringer war für den späteren Erwachsenen das Depressionsrisiko. Dabei ist es vor allem das zweite Drittel der Schwangerschaft, in der dieser Einfluss besonders groß ist, denn genau in dieser Phase entstehen beim Embryo die Melatonin-Rezeptoren und die photoperiodische Prägung beginnt. Offenbar gibt es schon eine Programmierung des neuronalen Systems bereits bei seiner Entstehung im Mutterleib.
Eine Studie (Schmaal et al., 2015) hat gezeigt, dass rezidivierende Depressionen den Hippocampus – jenen Bereich des Gehirns, der für die Bildung neuer Erinnerungen verantwortlich ist – schrumpfen lassen können und daher zu einem Verlust der emotionalen und verhaltensbezogenen Funktionen führen. Die hippocampale Schrumpfung ist seit langem mit Depressionen verbunden worden, aber frühere Studien waren nicht eindeutig, denn zu kleine Stichprobengrößen, unterschiedliche Arten von Depressionen und Behandlungsniveaus sowie Unterschiede in den Methoden zur Sammlung und Interpretation der Daten haben zu inkonsistenten und oft widersprüchlichen Ergebnissen geführt. Nun hat eine Querschnittsanalyse aus der ENIGMA-Gruppendatenbank von neuntausend Menschen (Magnetresonanztomographie-Scans und klinische Daten von 1728 Menschen mit schweren Depressionen und 7199 gesunden Menschen, die fünfzehn Datensätze aus Europa, den USA und Australien kombinierten) die Hirnschädigung eindeutig mit Depressionen in Verbindung gebracht. Dabei war die Schrumpfung des Hippocampus bei Menschen, bei denen die Depression früh einsetzte (vor dem 21. Lebensjahr), sowie bei Menschen mit wiederkehrenden Episoden, deutlich ausgeprägt. Diejenigen, die nur eine Episode hatten, haben keinen reduzierten Hippocampus, daher ist dieser kein prädisponierender Faktor, sondern eine Folge des Krankheitszustandes. Es ist bemerkenswert, dass keiner der anderen subcortikalen Bereiche des Gehirns so konstant betroffen ist, was bestätigt, dass der Hippocampus besonders anfällig für Depressionen scheint. Der Hippocampus als Teil des limbischen Systems des Gehirns spielt bekanntlich nicht nur eine wichtige Rolle bei der Konsolidierung und Bildung neuer Erinnerungen, sondern das ganze Selbstgefühl und Selbstverständnis als Person hängt davon ab.
Ein zentraler Faktor bei Depressionen sind bekanntlich spezifische Störungen des Gedächtnisses, denn so erinnern sich depressive Menschen vor allem an Negatives, während nicht-depressive sich vor allem an positive Dinge erinnern. Dadurch haben depressive Menschen Schwierigkeiten sich an spezifische Ergebnisse aus ihrem Leben zu erinnern, also etwa konkrete Ereignisse, die an einem Tag und an einem Ort stattgefunden haben, wobei ihre Erinnerungen dann häufig vage und unkonkret sind. Michalak et al. (2018) haben untersucht, wie sich das Gedächtnis von depressiven Menschen in dieser Hinsicht wieder normalisieren lässt, indem sie auf Qi Gong, Bewegungsübungen aus dem Bereich der Traditionellen Chinesischen Medizin, zurückgegriffen haben. Vierzig Probanden in einer psychiatrischen Klinik führten für einige Minuten entweder eine öffnende, nach oben gerichtet Qi Gong Bewegung aus oder eine nach unten gerichtete schließende Qi Gong Bewegung. Normalerweise zeigen Depressive nämlich eher eine zusammengesunkene Körperhaltung und fühlen sich auch körperlich niedergeschlagen, sodass man davon ausging, dass die Betroffenen von einer Bewegung, die diese Tendenz ausgleicht, etwa einer nach oben gerichteten Qi Gong Bewegung, profitieren sollten, nicht jedoch von einer nach unten gerichteten. Dieser Ansatz entsprang einer Vielzahl von Forschungsarbeiten aus der Grundlagenforschung, die zeigen, dass Körperhaltung oder -bewegung und psychische Prozesse sich wechselseitig beeinflussen können. Es zeigte sich erwartungsgemäß, dass Depressive, die die nach oben gerichtete Qi Gong Bewegung ausgeführt hatten, sich vermehrt an positive Gedächtnisinhalte erinnerten und auch besseren Zugriff auf spezifische Erinnerung aus ihrem Leben hatten. Bestimmte aufrichtende Bewegungen wirken sich demnach günstig auf das depressive Gedächtnis auswirken. Ohne nun aus solchen Bewegungen konkrete Behandlungen abzuleiten, sind es doch erste Befunde, die nahelegen, dass man die Rolle des Köpers und von antidepressiven Bewegungen als möglichen therapeutischen Zugang erforschen sollte.
Neuere Forschungen zeigen einen weiteren Zusammenhang, dass nämlich Autoimmunerkrankungen das Risiko wesentlich erhöhen, eine psychische Störung zu entwickeln, wobei multiple Infektionen oder die Kombination von schweren Infektionen und Autoimmunerkrankungen die Chance der Entwicklung einer Depressionen, einer bipolaren Störung und anderer psychischen Erkrankungen um mehr als die Hälfte erhöhen. Man vermutet, dass Infektionen latente Entzündungen oder Immunreaktionen im Gehirn und zentralen Nervensystem auslösen, wobei man als Ursache Zytokine postuliert, die bei Immunreaktionen Gehirnzellen und andere Nervenstrukturen im ganzen Körper schädigen. Zytokine sind Proteine, die das Wachstum und die Differenzierung von Zellen regulieren, indem sie die Proliferation und Differenzierung von Zielzellen einleiten oder regulieren.
O’Leary et al. (2021) haben festgestellt, dass Depressionen bei Männern das Gehirn verändern, wobei es sich um eine Funktionsstörung der Astrozyten im Gehirn handelt. Die Forscher haben die Zellstruktur der Gehirne depressiver Männer untersucht, die durch Selbstmord ums Leben gekommen sind und durch diese posthumen Gewebeanalysen festgestellt, dass durch Selbstmord zu Tode gekommene Männer einen auffallenden Unterschied in der Zusammensetzung der Zellen des Gehirns aufweisen, wobei man als Vergleich dabei die Gehirne von Menschen nutzte, die plötzlich und unerwartet aus anderen Gründen verstorben waren. Diese Ergebnisse weisen darauf hin, dass Depressionen eine Verbindung mit der Zusammensetzung der Gehirnzellen besitzen können. Man hofft jetzt, Medikamente entwickeln zu können, die den Verlust von Astrozyten ausgleichen können, wobei man von Ketamin (siehe unten!) weiß, dass es indirekt das Ungleichgewicht bei den Astrozyten korrigieren kann. Einschränkend ist allerdings, dass diese Untersuchung nur an Männern durchgeführt worden ist, denn es ist mittlerweile bekannt, dass die Neurobiologie der Depression bei Männern und Frauen sehr große Unterschiede aufweist.
Typische Symptome einer Depression sind daher dauerhafte Antriebslosigkeit und der allmähliche Verlust von Interessen, woraus ein Teufelskreis aus Rückzug, Hoffnungslosigkeit und depressiver Stimmung entsteht, wobei selbst wenn es den Betroffenen bewusst wird, dass sie etwas aktiv dagegen tun müssten, es einfach nicht schaffen, einen ersten Schritt in diese Richtung zu tun.
Gangbild und Depression
Die Depression zählt dabei wie die Manie zu den affektiven Störungen, wobei sie im Klassifikationssystem psychischer und anderer Erkrankungen (ICD 10) „depressive Episode“ oder „rezidivierende (wiederkehrende) depressive Störung“ benannt wird. Dabei bleibt offen, ob die Krankheit reaktiv, neurotisch oder endogen entstanden ist. Die Diagnose wird allein nach Symptomen und Verlauf gestellt, wobei typisch eine Depression charakterisiert ist durch die Symptomverbindung von Stimmungseinengung, Antriebshemmung, innere Unruhe und Schlafstörungen. Hinzu kommen manchmal übertriebene Sorge um die Zukunft, das Gefühl der Hoffnungslosigkeit, Minderwertigkeit, Hilflosigkeit sowie soziale Selbstisolation.
Die kognitive Verhaltenstherapie ist dabei eine bewährte Methode zur Behandlung von Depressionen, wobei man auch auf folgende zentrale Fragen konzentriert:
- Wie baut man eine Beziehung zu einem depressiven KlientInnen auf?
- Wie bringt man ihn dazu, positive Aktivitäten aufzunehmen?
- Was tun bei Krisen und Rückschlägen?
- Wie lassen sich Gedanken depressiver KlientInnen verändern?
- Wie lassen sich soziale Fertigkeiten verbessern?
- Was stabilisiert den Therapieerfolg?
Zu den klassischen Medikamenten gegen Depressionen zählen Trizyklika und Tetrazyklika, die relativ umfassend wirken und je nach Wirkstoff die Stimmung aufhellen, die Angst lösen, beruhigen oder auch den Antrieb stärken können. Die klassischen Antidepressiva wirken in der Regel zeitverzögert, d.h., der oder die Behandelte muss zwei bis sechs Wochen die Medikamente einnehmen, ehe sich die erwünschte Wirkung einstellt. Daher sollte aus dieser Perspektive eine Behandlung niemals abgebrochen werden, auch wenn sich Nebenwirkungen wie Verstopfung, Gewichtszunahme und Mundtrockenheit einstellen. Je nach Wirkstoff kann es daher auch indiziert sein, in der ersten Behandlungsphase eine spezielle Diät einzuhalten, um Übelkeit, Bluthochdruck und Kopfschmerzen zu verhindern. Zwar ist der Wirkstoff Lithium an sich kein Antidepressivum, kann aber in Verbindung mit Antidepressiva dazu beitragen, einen möglichen Rückfall zu verhindern, wobei der Lithiumgehalt im Blut alle drei Monate überprüft werden muss.
Der Griff zu solchen Psychopharmaka ist bei Depressionen meist die naheliegende Lösung, denn die Betroffenen erwarten Hilfe und Ärzte möchten etwas anbieten. Studien zeigen jedoch, dass Antidepressiva zwar bei schweren Depressionen helfen können, doch bei Depressionen mit leichter bis mittlerer Ausprägung wirken sie jedoch kaum besser als Placebos. Hinzu kommt, dass diese Psychopharmaka häufig Nebenwirkungen wie Übelkeit, Kopfschmerzen, Unruhe oder Gewichtszunahme aufweisen. Eine Abklärung der Schwere einer Depression ist daher vor dem Einsatz von Medikamenten angebracht.
Hinweis: Der Berufsverband Österreichischer PsychologInnen (BÖP) hat 2022 einen neuen Folder zum Thema Depressionen herausgebracht, in dem er unter anderem Informationen zu Hintergründen, Symptomen und Behandlungsmöglichkeiten PsychologInnen liefert. Er soll mithelfen, die Erkrankung zu enttabuisieren und das Bewusstsein der psychischen Gesundheit zu stärken.
Download: Folder zum Thema Depression
Der Selbsttest der Deutschen Depressionshilfe
ersetzt in keinem Fall eine professionelle Diagnose, denn wenn man eine Depression bei sich vermutet, dann wendet man sich bitte unbedingt an einen Arzt. Generell sind Fragen wie „Bin ich depressiv?“ oder „Habe ich eine Depression“ oft nicht leicht zu beantworten, denn eine Depression zu erkennen, ist nicht immer einfach.
Beim Selbsttest der Deutschen Depressionshilfe handelt sich um einen Stimmungsfragebogen, der Anzeichen dafür liefert, ob Anzeichen einer Depression vorliegen. Dieser Fragebogen wird auch von Ärzten und Therapeuten für das Screening genutzt. Die Ergebnisse können Hinweise liefern, stellen aber keine medizinische Diagnose dar. Erste Anlaufstellen sind
- die eigene Hausarztpraxis: Hausärztinnen und Hausärzte können eine erste Anamnese vornehmen und gegebenenfalls abklären, ob hinter den Beschwerden vielleicht körperliche Probleme stecken könnten. Bei Bedarf überweisen sie an einen Psychiater oder eine Psychotherapeutin weiter.
- Psychotherapeutische oder psychiatrische Praxen: Auch hier können Patienten und Patientinnen in der Sprechstunde vorstellig werden, wenn sie eine psychische Erkrankung bei sich vermuten. Psychotherapeutinnen und -therapeuten behandeln mit Psychotherapie, Psychiater und Psychiaterinnen dürfen zusätzlich Medikamente verschreiben.
- Notfallambulanzen von Kliniken: Bei akuten Krisen können sich Betroffene an die Notfalldienste von psychotherapeutischen Ambulanzen, psychiatrischen oder psychosomatischen Kliniken wenden.
Link: https://www.deutsche-depressionshilfe.de/depression-infos-und-hilfe/selbsttest-offline
Esketamin-Nasenspray bei Major Depressions
Bis vor einigen Jahren existierten für Menschen mit therapieresistenten „Major Depressions“ keine zusätzliche medikamentösen Behandlungsstrategien. Im März 2019 haben die USA und im Dezember 2019 die Europäische Union Esketamin mit strengen Auflagen zur Behandlung von behandlungsresistenter Depression zugelassen, wobei die dissoziative psychotrope Substanz Ketamin auch als illegale Rauschdroge verwendet werden kann. Diese Substanz wurde schon seit einigen Jahren bei Patienten mit therapieresistenten schweren Depressionen zunächst in Form von Infusionen angewendet, und zwar dann, wenn zumindest schon zwei Standardtherapien fehlgeschlagen sind. Jetzt gibt es Esketamin als Nasenspray, was das Medikament langsamer anfluten lässt und zu weniger Nebeneffekten bei der Anwendung führt. Die herkömmlichen Antidepressiva, vor allem sogenannte Serotonin-Hemmer, die die Konzentration des Nervenbotenstoffs Serotonin im synaptischen Spalt zwischen Nervenzellen im Gehirn erhöhen, entwickeln erst nach rund zwei Wochen ihre Wirkung. Hinter Depressionionen können auch komplexe Störungen vorliegen, die nicht allein auf Serotonin etc. beruhen, sondern etwa über Glutamat wirken, wobei hier NDMA-Rezeptor-Antagonisten, die im Gehirn zu einer Erhöhung der Konzentration des anregenden Botenstoffs Glutamat im synaptischen Spalt führen, eingreifen können. Esketamin in dem neuen Antidepressivum ist eine der beiden spiegelbildlichen Varianten der Wirksubstanz mit erhöhter Bindung an die Rezeptoren im Gehirn. Allerdings ist die Esketamin-Therapie an hohe Anforderungen geknüpft auf Grund der potenziell gravierenden Nebenwirkungen, sodass die Entscheidung zur Verordnung von einem Arzt getroffen werden muss. Der Nasenspray wird vom Betroffenen selbst unter der direkten Aufsicht von medizinischem Fachpersonal eingenommen.
Übrigens: Auch durch die Einnahme oder das Absetzen von Medikamenten kann eine Depression ausgelöst werden, etwa durch Beta-Blocker, Antibiotika, Neuroleptika und Benzodiazepine.
Depressionssymptome unterscheiden sich stark zwischen den betroffenen Menschen. Nach neuesten Untersuchungen (Homan et al., 2015) hängt es auch von den Botenstoffen im Gehirn ab, welche Form einer Depression von den Betroffenen entwickelt wird. Manche Depressionen entstehen durch einen Mangel am Botenstoff Serotonin im Gehirn, andere durch einen Mangel an Noradrenalin. Bisher konnte man diese beiden Formen nicht unterscheiden, was den Einsatz von Antidepressiva erschwerte, denn diese wirken in der Serotonin-Noradrenalin-Schaukel nur auf einen bestimmten Botenstoff. So treten bei Serotoninmangel eher depressive Stimmung, Traurigkeit und Hoffnungslosigkeit auf, bei Noradrenalinmangel eher Antriebsmangel, Konzentrationsschwächen und Ängstlichkeit. Auch beim Stoffwechsel im Gehirn zeigten sich biologische Unterschiede zwischen den Depressionstypen: Serotoninmangel bewirkte einen gesteigerten Stoffwechsel im rechten Stirnlappen und im limbischen System, dem stressregulierenden System des Gehirns. Ein Noradrenalin-Mangel senkt hingegen den Stoffwechsel im rechten Stirnlappen, dem Areal für Gefühlsregulation und Entscheidungen.
In einer neuen Studie haben Tokuda et al. (2018) neurophysiologische Subtypen von Depressionen identifiziert, die mit spezifischen neuronalen Substraten zusammenhängen. Durch Clusteranalysen wurden drei Subtypen von Depressionen identifiziert, von denen eine nicht auf die üblichen Medikamente anspricht. Bekanntlich ist bei depressiven Menschen der Stoffwechsel im Gehirn durcheinander geraten ist. Mindestens einer der beiden Botenstoffe Serotonin und Noradrenalin liegt nicht in der optimalen Konzentration vor, sodass die Nervenzellen nicht mehr richtig miteinander kommunizieren und Impulse zwischen Hirnzellen nicht mehr richtig übertragen werden können. Neben Psychotherapien kommen Serotonin-Wiederaufnahmehemmer zum Einsatz, die am meisten verschriebenen Antidepressiva, die den Botenstoff Serotonin im Gehirn wieder ins Lot bringen sollen, wobei aber bei etwa dreißig Prozent der Betroffenen die Medikamente keine Besserung herbeiführen. Nach Tokuda et al. (2018) gibt es eine Gruppe von depressiven Menschen mit einem Trauma aus ihrer Kindheit, bei denen die Serotonin-Wiederaufnahmehemmer keinerlei Wirkung zeigen.
Die Serotonin-Hypothese der Depression ist nach wie vor einflussreich, doch haben jüngst Moncrieff et al. (2022) die Erkenntnisse darüber, ob Depressionen mit einer verminderten Serotoninkonzentration oder -aktivität einhergehen, in einer systematischen Übersichtsarbeit über die wichtigsten relevanten Forschungsbereiche zusammengefasst und bewertet. Es wurden systematische Übersichten, Meta-Analysen und große Datensatzanalysen identifiziert, wonach zwei unabhängige Gutachter die Daten extrahierten und die Qualität der eingeschlossenen Studien bewerteten, wobei insgesamt 17 Studien eingeschlossen wurden. Die Qualität der Reviews war unterschiedlich, wobei einige genetische Studien von hoher Qualität waren. Zwei Meta-Analysen sich überschneidender Studien, die den Serotonin-Metaboliten 5-HIAA untersuchten, ergaben keinen Zusammenhang mit Depressionen. Eine Meta-Analyse von Kohortenstudien zum Plasmaserotonin ergab ebenfalls keinen Zusammenhang mit Depressionen und lieferte Hinweise darauf, dass eine niedrigere Serotoninkonzentration mit der Einnahme von Antidepressiva zusammenhängt. Die Hauptbereiche der Serotoninforschung lieferten keine konsistenten Nachweise für einen Zusammenhang zwischen Serotonin und Depression und brachten auch keine Unterstützung für die Hypothese, dass Depressionen durch eine verminderte Serotoninaktivität oder -konzentration verursacht werden könnte. Einige Belege deuten auf die Möglichkeit hin, dass die langfristige Einnahme von Antidepressiva die Serotoninkonzentration verringert. Zusammengefasst: Messungen von Serotonin und seinen Abbauprodukten ergaben keinen Unterschied zwischen Gesunden und Menschen mit Depression, wobei die Serotonin-Aktivität am Rezeptor in einigen Studien bei beiden Gruppen vergleichbar war, in manchen sogar bei depressiven Patienten höher war. Auch gibt es keinen ursächlichen Zusammenhang zwischen Depressionen und dem Serotoninrezeptor. Offenbar ist die Serotonin-Hyothese insgesamt betrachtet empirisch nicht belegt und hat trotz immenser Forschungsanstrengungen nicht überzeugend bewiesen werden können. Die Wirkung von Antidepressiva, sofern vorhanden, geht vermutlich auf den Placeboeffekt zurück oder auf allgemein emotional dämpfende Effekte.
Übrigens: Auch langer Schlaf bessert das Befinden von depressiven Menschen nicht, sondern kann es sogar verschlechtern, daher wird inzwischen routinemäßig Schlafentzug in Kliniken angeboten, was als belegtes und wirksames Mittel bei Depressionen gilt, denn bei etwa sechzig Prozent der Betroffenen bessert sich die depressive Verstimmung dadurch schlagartig, allerdings in der Regel nur bis zum nächsten Schlaf. Dass eine oft bereits seit Monaten bestehende Depression allein durch eine einzige Maßnahme durchbrochen werden kann, vermittelt häufig Hoffnung, auch wenn die Besserung zunächst nur vorübergehend ist.
Untersuchungen zeigten auch, dass eine Depression den Alterungsprozess der Zellen beschleunigt, denn die Zellen von Menschen, die einmal an einer Depression litten, zeigen einen sichtbaren Unterschied hinsichtlich der Telomere, der Schutzkappen am Ende der Chromosomen. Telomere bilden eine Art Schutzmechanismus für den Organismus, wobei je kürzer Tolemere sind, desto älter ist der Körper und desto geringer die Lebenserwartung. Man vermutet, dass eine Depression mehrere Jahre des biologischen Alterns mit sich bringt, insbesondere dann, wenn die Betroffenen ernste chronische Symptome aufweisen.
Mit Hilfe der tiefen Hirnstimulation haben Wissenschaftler der Charité Berlin charakteristische Aktivitätsmuster in einer bestimmten Gehirnregion des limbischen Systems bei chronisch Depressiven dokumentieren können. Es zeigte sich, dass Menschen mit Depression im direkten Vergleich zu Menschen mit einer Zwangsstörung eine deutlich gesteigerte Aktivität im Bereich der Alpha-Wellen aufweisen, wobei auch eine Korrelation zwischen der Stärke der Alpha-Wellen und der Symptomschwere der Depression bestehen dürfte. Nach Ansicht der Wissenschaftler und Wissenschaftlerinnen könnte die Alpha-Aktivität eine pathophysiologische Signatur bei Depression darstellen und als Biomarker für moderne Stimulationsverfahren dienen.
Auf der Suche nach Medikamenten gegen Depressionen befinden sich Psychedelika wie Psilocybin seit einiger Zeit im Fokus der Forschung. Tatsächlich gibt es bereits Hinweise aus wissenschaftlichen Studien darauf, dass Psilocybin in Kombination mit einer Psychotherapie gegen Depressionen wirkt, doch oft waren an diesen Untersuchungen nur wenige Menschen beteiligt bzw. fehlten geeignete Kontrollgruppen. Zwar ist bisher nicht klar, wie genau Psilocybin auf die Psyche wirkt, doch einiges deutet darauf hin, dass die psychedelische Substanz die Verbindung und Funktion von neuronalen Netzwerken im Gehirn verändert. Nach einer Behandlung mit Psilocybin werden die funktionellen Netzwerke stärker miteinander verknüpft und flexibler, während sich gleichzeitig die depressiven Symptome besonders bei den Probanden verringern, die eine starke Integration der Netzwerke zeigten. Offenbar ist Neuroplastizität ein möglicher Wirkmechanismus solcher psychedelischer Substanzen. Allerdings werden ähnliche Veränderungen auch durch andere serotonerge Substanzen ausgelöst und sind möglicherweise nicht spezifisch für Psychedelika (Uhrig, 2022).
Stufen der Depression
Um Betroffenen schneller und gezielter Hilfe zukommen zu lassen, haben Psychologen sechs Verhaltensmerkmale herausgearbeitet, die im Zuge einer Depression nacheinander auftreten. Dafür wurden Betroffene, Ärzte, Apotheker und pharmazeutisch-technische Assistenten befragt:
Phase eins und zwei: Perfektionismus und Versagensgefühl: Eine wesentliche Voraussetzung ist ein ausgeprägtes Streben nach Perfektion, denn werden die überhöhten Ansprüche nicht erfüllt, empfinden die Betroffenen dies als persönliches Scheitern. Sie haben dabei das Gefühl, auf ganzer Linie versagt zu haben. Wenn es auf dieser Stufe zu schmerzhaften Verlusten, beispielsweise dem Tod eines geliebten Menschen, kommt, oder wenn der Betroffene von einer schweren Krankheit belastet wird, kommt es zur „Stilllegung“ als Form des inneren Rückzugs. Dabei ziehen sich die Betroffenen immer mehr in sich zurück, setzen sich mit Problemen oder schmerzhaften Erfahrungen nicht mehr auseinander, sondern übernehmen diese als gegeben und unverrückbar. Beim Verlust eines Menschen findet auch eine Trauer, bei der bewusst Abschied genommen wird, nicht statt. Die Betroffenen frieren in der nächsten Phase ihre Gefühle ein, doch das geschieht jedoch nicht willentlich, sondern sie haben eher das Gefühl, wie ferngesteuert lahmgelegt zu sein, was dazu führt, dass alltägliche Verrichtungen kaum noch wahrgenommen werden.
Typisch für die nächste Phase ist die absolute Gleichgültigkeit gegenüber alltäglichen Aufgaben, Pflichten und freundschaftlichen Beziehungen, d. h., es findet keine Priorisierung mehr statt, sondern die Betroffenen schaffen es nicht mehr zu entscheiden, was Vorrang hat und angegangen werden muss. Auf dieser Stufe angelangt, entwickeln Menschen mit depressiven Verstimmungen eine starke innere Aktivität, wobei ihre Gedanken ausschließlich um die eigene Person kreisen und die Welt ausgeblendet wird. Der Schritt in die Lethargie ist dann nicht mehr weit und die Betroffenen, die sich auf dieser Stufe befinden, schmoren sozusagen im eigenen Saft. Oft fallen in dieser Phase Sätze wie „reiß dich mal zusammen“ oder „gib dir endlich mal einen Ruck“ von Seiten der Angehörigen. Allerdings erleben die Betroffenen ihren Zustand nicht als Rückzug, kommen vielmehr nur äußerlich zur Ruhe, laufen innerlich jedoch heiß. Dabei drehen sie sich um sich selbst und sind in ihren Gedankenkreisen gefangen. In dieser Phase kommt es oft zu Schlaflosigkeit und innerer Unruhe. Schließlich wird in der letzten Phase ein Zustand resignativ verbitterter Symtombehandlung erreicht. In diesem Stadium suchen die Depressionskranken medikamentöse Hilfe, um die Symptome ihrer Erkrankung wie Schlaflosigkeit oder Kopfschmerzen zu lindern. Oft dauert es Jahre, bis ein Arzt oder Psychologe aufgesucht wird, denn die Betroffenen versuchen häufig, ihre Krankheitssymptome runterzudimmen und so unter Kontrolle zu bringen, damit sie weiter funktionieren können. Das funktioniert jedoch nur eine gewisse Zeit und im Laufe der Jahre werden die nun psychisch Kranken immer tiefer in einen Strudel gerissen, der ihnen immer weniger Bewegungs- und Gestaltungsraum lässt. Das kann eine wachsende Wut gegen sich und die Welt verursachen, die in letzter Konsequenz in Suizidgedanken enden können.
Arten der Depression
Tozzi et al. (2024) haben sechs verschiedene Unterarten der Depression identifiziert, die sich durch unterschiedliche Muster der Hirnaktivität auszeichnen und somit nicht alle auf die gleichen Behandlungen ansprechen. Diese Biotypen wurden mittels funktioneller Magnetresonanztomographie (fMRT) entdeckt und zeigen unterschiedliche neuronale Funktionsstörungen. Studien mit 801 Personen, die an Depressionen oder Angststörungen litten, sowie 137 gesunden Menschen zeigten, dass diese sechs Biotypen verschiedene Aktivitätsmuster in bestimmten Hirnregionen aufweisen. Zum Beispiel ist bei einem Biotypen die Aktivität in Hirnregionen, die für Aufmerksamkeit und Problemlösung zuständig sind, erhöht, während bei einem anderen die Aufmerksamkeitsschaltkreise weniger aktiv sind. Diese Unterschiede erklären, warum nicht alle Patienten auf gängige Antidepressiva oder Gesprächstherapien ansprechen. Beispielsweise zeigte sich, dass das Medikament Venlafaxin besonders gut bei einem Biotypen wirkte, während eine Verhaltens- und Gesprächstherapie bei einem anderen Biotypen mit erhöhter Hirnaktivität in Problemlösungsarealen am effektivsten war. Die Studie eröffnet neue Wege für eine personalisierte Medizin in der psychischen Gesundheit, indem Hirnscans zukünftig helfen könnten, die wirksamsten Behandlungen schneller zu identifizieren und anzuwenden. In weiteren Studien planen die Forschenden, ihre Ergebnisse mit größeren Testgruppen und zusätzlichen Behandlungsmethoden zu überprüfen.
Therapieresistente Depression
Etwa 30 Prozent der schweren Depressionen werden als therapieresistente Depression bezeichnet. Von einer anhaltenden oder therapieresistenten Depression spricht man dann, wenn psychotherapeutische und medikamentöse Behandlungen zu keiner Besserung der depressiven Symptome führen. Nach der offiziellen Definition liegt eine therapieresistente Depression vor, wenn zwei Versuche einer medikamentösen Behandlung in ausreichender Dosierung und nach ausreichender Einnahmedauer ohne Besserung bleiben. Im Zusammenhang mit dieser Definition ist nach Expertenmeinung wichtig, dass nur etwa ein Drittel der Betroffenen auf eine erste medikamentöse Therapie anspricht und dass die Psychotherapie, die laut Behandlungsleitlinie obligatorisch sein sollte, nicht als diagnostisches Kriterium für eine therapieresistente Depression herangezogen wird. Darüber hinaus ist insbesondere die Aufklärung über die Wirkungsweise von Antidepressiva von Bedeutung, da eine Besserung innerhalb kurzer Zeit, wie z.B. bei Kopfschmerzmitteln nach weniger als einer Stunde, nicht zu erwarten ist. Vielmehr treten die unerwünschten Arzneimittelwirkungen wie Übelkeit oder Kopfschmerzen zusätzlich zu den depressiven Symptomen auf, und erst zwei bis vier Wochen nach Erreichen der Zieldosis und konstantem Blutspiegel ist mit einer Besserung der depressiven Symptomatik zu rechnen. Wird dies den Betroffenen nicht ausreichend vermittelt, werden die Medikamente häufig falsch oder unregelmäßig eingenommen und/oder zu schnell gewechselt, bevor eine Wirkung zu erwarten ist. Die Kombination von Antidepressiva und Psychotherapie erhöht die Heilungschancen und ist für die Vermeidung und Überwindung von Therapieresistenz und Chronifizierung von großer Bedeutung, d.h. die alleinige Einnahme eines Antidepressivums oder die alleinige Psychotherapie sind deutlich weniger erfolgreich als die Kombination beider Therapieverfahren. Neben der Kombinationstherapie mit verschiedenen, sich gegenseitig unterstützenden antidepressiven oder stimmungsstabilisierenden Medikamenten spielt daher die nichtmedikamentöse Therapie im tagesklinischen oder stationären Setting eine wichtige Rolle, z. B. eine intensive Psychotherapie mit mehreren Stunden Psychotherapie pro Woche sowie das Erlernen von unterstützenden Techniken wie Meditation, Yoga, progressive Muskelentspannung, Aufbau einer geregelten Tagesstruktur etc. Schlägt die Therapie einer Depression nicht wie erhofft an, ist es von großer Bedeutung, den Ursachen auf den Grund zu gehen, denn wenn in den genannten Bereichen keine Anpassungsmöglichkeiten mehr bestehen, können weitere Therapieoptionen überdacht werden. Wenn also weder Antidepressiva als Mono- oder Kombinationstherapie noch Psychotherapie den Betroffenen helfen, können weitere Behandlungsverfahren versucht werden, etwa Esketamin zur Behandlung therapierefraktärer Depressionen.
Geschlechtsunterschiede bei Depressionen
Nach Schätzungen leiden rund zehn Prozent der Frauen an Depressionen, während es bei Männern etwa fünf Prozent sind, wobei es neben der unterschiedlichen Häufigkeit auch geschlechtsspezifische Unterschiede in Entstehung und Symptomatik gibt. Bei Männern dominieren Aggressivität, Wut und Gereiztheit, während die klassischen Beschwerden wie Niedergeschlagenheit, Hoffnungslosigkeit und Trauer von diesen Symptomen oft verdrängt werden. Hinzu kommen oft physische Probleme wie Atemnot, Herzrasen, Schwindel oder Beklemmungen, sodass durch diese Vielfalt an Symptomen Depressionen bei Männern manchmal auch schwerer diagnostizierbar sind und deshalb oft unbemerkt bleiben. Auch sind bei Männern Depressionen immer noch ein Tabu-Thema, d. h., Männer verdrängen die Problematik und gehen oft erst dann zum Arzt, wenn der Erschöpfungszustand, die Verstimmungen oder andere Beschwerden eine Behandlung dringend erforderlich machen. Um ihre Probleme zu kompensieren, flüchten weitaus mehr Männer als Frauen in Alkohol- und Medikamentenmissbrauch sowie andere exzessive Verhaltensweisen, die die eigentliche Erkrankung somit häufig verdecken. Ein Grund dafür liegt nach Meinung von Experten im traditionellen Männerbild, das immer noch oft vorherrscht, d. h., der starke Mann benötigt keine medizinische Hilfe, vor allem keine psychologische. Da es für eine Depression generell viele möglichen Auslöser gibt, ist neben der Veranlagung das Zusammenspiel beziehungsweise die Wechselwirkung biologischer Faktoren, wie Hirnstoffwechselstörungen, und psychosozialer Momente wie etwa Jobverlust, private Trennung oder berufliche Überforderung entscheidend. Sicher haben auch genetische Faktoren einen Einfluss. Während bei Frauen oft Familienprobleme der Auslöser sind, gelten bei Männern berufliche Schwierigkeiten als primäre Ursache, wobei bei Frauen zudem auch hormonelle Schwankungen hinzukommen, die vermutlich ein Grund für die Häufigkeitsrate bei Frauen sind.
Männer leiden bekanntlich in höherem Alter, wenn die Ausschüttung des Geschlechtshormons Testosteron abnimmt, häufiger an Depressionen und einige Studien konnten bereits einen positiven Effekt einer Testosterongabe auf die Stimmung der Betroffenen nachweisen. Es konnte in einer Studie (Lanzenberger et al., 2013) auch gezeigt werden, dass Testosteron die Anzahl von Serotonintransportern im menschlichen Gehirn erhöht. Diese Proteine regeln die Konzentration von Serotonin und sind auch der Zielort von Antidepressiva. Man konnte nachweisen, dass der Serotonintransporter im Gehirn bereits nach vierwöchiger Hormontherapie mit Testosteron signifikant erhöht ist und bei fortlaufender Therapie weiter ansteigt. Ferner konnte ein enger Zusammenhang zwischen Testosteron im Blut und der Serotonintransporterdichte nachgewiesen werden. Die Studie hat also gezeigt, dass Testosteron die möglichen Bindungsstellen für Antidepressiva im Gehirn erhöht und damit wesentliche Einblicke in die Wirkung von Geschlechtshormonen auf das menschliche Gehirn und Geschlechtsunterschiede bei psychiatrischen Erkrankungen erlaubt.
Depression bei Kindern und Jugendlichen
Depression ist übrigens nicht nur eine Krankheit von Erwachsenen, sondern auch Kinder und Jugendliche können davon betroffen sein, wobei sie ähnliche Symptome zeigen wie die Erwachsenen. Vor allem Kinder und Jugendliche mit einer schweren Lebensgeschichte oder besonders gravierenden Problemen leiden unter Depressionen, wobei rund 12 Prozent aller Buben und 20 Prozent aller Mädchen bis zu ihrem 18. Geburtstag mindestens einmal von dieser Symptomatik betroffen sind. Die Anzeichen für eine Depression sind bei Kindern ähnlich wie bei Erwachsenen: ständige Traurigkeit, Antriebslosigkeit, Schlaf- und Essstörungen, manchmal auch Konzentrationsstörungen, Aggressivität und ein geringes Selbstwertgefühl sind Hinweise darauf. Ausgelöst wird die Erkrankung häufig durch äußere, einschneidende Faktoren wie etwa die Trennung der Eltern, Überforderung in der Schule, Streit mit den Eltern. Genauso wie bestimmte Lebensumstände Depressionen fördern, können andere Umstände vorbeugend wirken, wie eine gute Atmosphäre zuhause, klare Grenzen, ein strukturierter Tagesablauf, ermutigende Worte der Eltern, denn Anerkennung stärkt Kinder und macht sie immuner gegen die Folgen von Belastungen.
Die Deutsche Depressionshilfe beschreibt die Besonderheiten der Symptomatik von Depressionen bei Kindern und Jugendlichen nach Altersgruppen.
Kleinkinder (ein bis drei Jahre)
Vermehrtes Weinen, ausdrucksarmes Gesicht, erhöhte Reizbarkeit, überanhänglich, Kind kann schlecht alleine sein, selbststimulierendes Verhalten wie Schaukeln des Körpers oder exzessives Daumenlutschen, Teilnahmslosigkeit, Spielunlust oder auffälliges Spielverhalten, gestörtes Essverhalten, Schlafstörungen.
Vorschulalter (drei bis sechs Jahre)
Trauriger Gesichtsausdruck, verminderte Gestik und Mimik, leicht irritierbar, stimmungslabil, auffällig ängstlich, mangelnde Fähigkeit, sich zu freuen, Teilnahmslosigkeit und Antriebslosigkeit, introvertiertes Verhalten, vermindertes Interesse an motorischen Aktivitäten, innere Unruhe und Gereiztheit, unzulängliches oder auch aggressives Verhalten, Ess- und Schlafstörungen.
Schulkinder (sechs bis zwölf Jahre)
Verbale Berichte über Traurigkeit, Denkhemmungen, Konzentrationsschwierigkeiten und Gedächtnisstörungen, Schulleistungsstörungen, Zukunftsangst, Ängstlichkeit, unangemessene Schuldgefühle und unangebrachte Selbstkritik, psychomotorische Hemmung wie langsame Bewegungen und eine in sich versunkene Haltung, Appetitlosigkeit, Schlafstörungen, Suizidgedanken.
Pubertäts- und Jugendalter (13 bis 18 Jahre)
Vermindertes Selbstvertrauen, Selbstzweifel, Ängste, Lustlosigkeit, Konzentrationsmangel, Stimmungsanfälligkeit, tageszeitabhängige Schwankungen des Befindens, Leistungsstörungen, das Gefühl, sozialen und emotionalen Anforderungen nicht gewachsen zu sein, Gefahr der Isolation und des sozialen Rückzugs, psychosomatische Beschwerden wie Kopfschmerzen, Gewichtsverlust, Schlafstörungen und Suizidgedanken. Wichtig: In dieser Altersgruppe ist zu beachten, dass viele dieser Symptome – etwa Traurigkeit und Niedergeschlagenheit – typischerweise zur Pubertät dazugehören.
Studien zeigen auch, dass für Kinder einer depressive Mutter auch belastend ist, dass sie das Gefühl haben, an der Traurigkeit ihrer Mutter Schuld zu sein, was dazu führt, dass sie selbst auch anfällig für eine Depression werden. Man führt eine solche Entwicklung auf einen speziellen Denkstil zurück: Betroffene neigen dazu, sich für Ereignisse oder Verhalten anderer, das sie nicht verstehen und nicht ändern können, selbst die Schuld zu geben. Betroffene Kinder zeigen daher häufig schon selbst Symptome und neigen ebenfalls zu negativen Gedanken und Grübeln, wobei nur solche Kinder, die sich explizit nicht verantwortlich fühlen, keine Symptome aufweisen. Eine Betroffenheit führt unter Umständen oft auch dazu, dass Kinder versuchen, die Probleme ihrer depressiven Mutter zu lösen. Man vermutet auch, dass Kinder einen negativen Denkstil schon sehr früh von ihren Müttern übernehmen.
Depression bei Haustieren
Nach Ansicht der Tierarzt-Stiftung People’s Dispensary for Sick Animals ist Einsamkeit die häufigste Ursache für Depressionen bei Hunden. Nach Studien werden Millionen Hunde regelmäßig mehr als fünf Stunden lang allein zu Hause gelassen, wobei Hundebesitzer in Großbritannien sogar glauben, dass es kein Problem für die Tiere sei, zwischen sechs und zehn Stunden täglich allein zu sein. Nach Tiermedizinern können Hunde aber nur maximal vier Stunden Einsamkeit ertragen. Viele Hunde werden auch niemals zum Spazieren ausgeführt, doch für diese ist tägliche Bewegung und der Kontakt zu anderen Tieren lebensnotwendig. Leiden Hunde unter Einsamkeit, können sie nicht nur depressiv werden, sondern auch unerwünschte Verhaltensweisen an den Tag legen, wobei kaputte Möbel und Teppiche ein Zeichen dafür sind, dass die Tiere einsam sind, wenn ihre Besitzer das Haus verlassen. Darüber hinaus kann es so zu Nervosität und Trennungsängsten bei den Hunden kommen, die sich in ständigem Bellen äußern oder sich auf die Sauberkeitserziehung auswirken. Tiere sollten daher nicht über längere Zeiträume allein zu Hause gelassen werden.
Ausprägungsgrade von Depressionen
Behandelt werden in vielen Fällen häufig nur die körperlichen Beschwerden und nicht die diesen Beschwerden zu Grunde liegende Depression, wodurch Depressive auch besonders gefährdet sind, alkoholabhängig zu werden, da sie als Lösung für ihr Leiden nicht selten im Suchtverhalten suchen. Vor allem leichte aber auch mittelschwere Depressionen werden oft nicht erkannt, denn viele Menschen und deren Umgebung halten das für ein vorübergehendes Stimmungstief, das jeder Mensch einmal hat, und versuchen, sich zusammenzureißen bzw. werden von ihrer Umgebung getröstet, eines Tages schon wieder auf die Beine zu kommen. Nach außen hin könnten die von einer Depression Betroffenen häufig ein unauffälliges Leben führen, doch es kostet sie große Anstrengungen und Leidensfähigkeit, ihren Alltag, sei es nun beruflich oder privat, zu bewältigen. Phasen schwerer Depressionen sind dann von völliger Gefühlsstarre, Hoffnungslosigkeit und auch Suizidgedanken geprägt, d.h., die Depressionskranken wirken wie gelähmt. Hier hilft nur noch professionelle Hilfe, wobei sich nach Ansicht von Experten über achtzig Prozent der depressiven Erkrankungen erfolgreich behandeln lassen, wenn sie rechtzeitig erkannt werden. Da manche von einer Depression Betroffenen jedoch auch beruflich überlastet sind, Stress in der Familie ausgesetzt sind, besteht die Gefahr, die Symptome einer von innen kommenden Depression irgendwelchen äußeren Faktoren zuzuordnen, wobei eigene Durchhalteappelle oder äußere wohlgemeinte Ratschläge wie doch einmal Urlaub zu machen zwar naheliegend aber letztlich dem Leiden abträglich sind, denn sie verstärken dann nur die Schuld- und Versagensgefühle der Betroffenen.
Die Definitionskriterien einer Depression
verhalten sich nicht so wie andere medizinische Diagnosen, denn sie ist durch eine Symptomliste zwar nicht willkürlich, jedoch bis zu einem gewissen Grad subjektiv. Das DSM-5 beruft sich bei der Erstellung einer solchen Symptomliste auf quantitative Daten sowie auf Experteneinschätzungen, doch wären andere Daten zu Rate gezogen worden oder hätten andere Experten beratend mitgewirkt, so gäbe es mit großer Wahrscheinlichkeit eine etwas andere Definition von Depression, wodurch manche Menschen, die nach heutigem Standard als psychisch gestört gelten, unter anderen Voraussetzungen als gesund eingestuft werden würden. Daher besitzt die derzeitige Symptomauflistung zu einer Depression keinen absoluten Wahrheitsgehalt im objektiven Sinn. Unter den fünf, für das Ausstellen einer Depression erforderlichen Symptomen, muss gemäß DSM-5 zwingend eines der beiden Hauptsymptome auftauchen: Depressive Stimmung oder Verlust von Interesse und Freude. Ist dies nicht der Fall, so ist es der Definition nach auch keine Depression, wobei für die Diagnose dabei die Ursache der Symptome unerheblich ist, sondern es kommt nur auf ihre Präsenz oder Abwesenheit an. Dies macht es auch nebensächlich, ob die Symptome inmitten einer schweren Lebenskrise auftreten oder ohne äußeren, erkennbaren Grund, denn in beiden Fällen gilt die oder der Betroffene als depressiv erkrankt bzw. diagnostiziert mit einer psychischen Störung. Bis auf das zwingende Vorhandensein einer der beiden Hauptsymptome ist es für die Diagnose auch unbedeutend, welche der übrigen sieben Symptome auftreten, solange es eben insgesamt fünf sind, was dazu führt, dass zwei Menschen mit ein- und derselben Krankheit diagnostiziert werden, obwohl sie nur ein einziges, gemeinsames Symptom teilen.
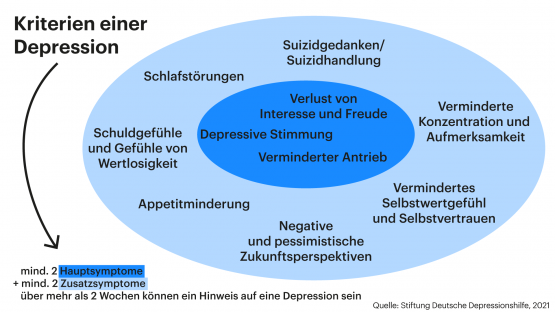
Wie erkennt man eine Depression?
Bei einer Depression kommen in der Regel mehrere Krankheitszeichen zusammen, d. h., es ist nicht bloß die Stimmung gedrückt, denn das kommt im Leben bei jedem Menschen einmal vor, sondern es ist das ganze Lebensgefüge des Betroffenen verändert. Der oder die Betroffene kann sich über nichts mehr freuen, auch positive Dinge erreichen sie/ihn nicht mehr, und er/sie hat große Schwierigkeiten, auch kleine Dinge des Alltags auf Grund eines permanenten Erschöpfungsgefühls zu erledigen. Depressive Menschen können Nachts nicht schlafen, liegt grübelnd im Bett, befinden sich also in einer Situation, die für viele allmählich unerträglich wird, wobei die Überzeugung hinzukommt, aus dieser Lage nie wieder herauszukommen. Hoffnungslosigkeit ist ein zentrales Merkmal einer Depression und erzeugt einen hohen Leidensdruck.
Wenn Angehörige etwa bemerken, dass der Partner sich zurückzieht, nicht mehr lacht, vielleicht nicht einmal mehr weinen kann – bei depressiven Menschen versiegen die Tränen! -, dann ist es wichtig, dass die Angehörigen den Betroffenen motivieren, sich Hilfe zu holen. Es ist nicht leicht für den Betroffenen zu erkennen, dass es eine Depression ist, denn er behauptet häufig, dass dieser Zustand das Ergebnis einer Überforderung bei der Arbeit oder eines Konfliktes in der Familie darstellt.
Einen Depressiven kann man daher in den seltensten Fällen erkennen, wie man generell eine seelische Krankheit einem Menschen kaum von außen ansieht. Deshalb ist es wichtig, die seelischen und körperlichen Symptome zu erkennen, die auf eine psychische Erkrankung, z.B. eine Depression, hinweisen. Bei den seelischen Symptomen stehen im Vordergrund die Freudlosigkeit, Interesselosigkeit, Energielosigkeit, Mutlosigkeit, die Stimmung ist gedrückt, es kommt immer wieder zu Merk- und Konzentrationsstörungen, zu verlangsamten Reaktionen, zur Entscheidungsunfähigkeit. Zu den körperlichen Symptomen einer Depression gehören Schlafstörungen, Appetitstörungen, Kopfschmerzen, Herzbeschwerden und sexuelle Lustlosigkeit. Begleitet wird eine Depression häufig auch von Angstzuständen, innerer Unruhe, Schuldgefühlen, Grübelzwang. Allmählich führt das Erleben „Ich bin nichts, ich kann nichts, man mag mich nicht und an allem bin ich selber Schuld“ zum Lebensüberdruss, in der extremsten Form zum Suizid.
Generell ist es auch für die Umgebung sehr schwierig, einen Suizid vorauszusehen, allerdings gibt es einige Vorzeichen. Erwin Ringel verwendete dafür den Begriff des „präsuizidalen Syndroms„, für das folgende Merkmale charakteristisch sind: Betroffene sehen keine Wahlmöglichkeiten mehr und äußern Gefühle wie Hoffnungs- und Sinnlosigkeit, sie haben das Gefühl, der Realität nicht mehr gewachsen zu sein, und bauen sich dann eine Scheinwelt auf, in der der Gedanke an den Tod allmählich eine immer größere Rolle spielt. Selbstmordgedanken sind daher immer ein Warnsignal, besonders, wenn es dabei schon um konkrete Handlungen geht.
Bisher nahm man an, dass Depressionen als Erschöpfungszustand des Gehirns auch Probleme im Bereich Gedächtnis und Konzentration mit sich bringt. Nach einer Metastudie über Untersuchungen aus 20 Jahren fand man jedoch, dass sich Depressionen nicht immer in Störungen der Aufmerksamkeit, in Konzentrationsschwierigkeiten und Gedächtnisproblemen niederschlagen müssen, vielmehr sind Konzentrationsstörungen nur ein Symptom von Depressionen und wirken daher wie eine Gedächtnisstörung. Allerdings führen Depressionen dazu, dass viele Gedächtnisprozesse mehr Zeit in Anspruch nehmen. Übrigens werden Menschen mit Teilzeitbeschäftigung nach Statistiken eher depressiv als Menschen, die Vollzeit beschäftigt sind. Auch wenn man bei Menschen den Stress reduziert, kann man eine depressive Episode nicht immer verhindern. Das passiert auch oft beim Urlaubsantritt oder in der Pension, wenn man eigentlich keinen manifesten Stress mehr hat. So werden Menschen, die in Hochleistungsbereichen arbeiten, nicht häufiger depressiv als Menschen, die das nicht machen.
Die Sprache bzw. den Sprachstil der Depression zu verstehen, kann vielleicht ebenfalls helfen, die Denkweise von Menschen mit depressiven Symptomen besser zu verstehen, wobei eine maschinelle Klassifizierung bereits jetzt die von ausgebildeten Therapeuten vorgenommene übertrifft. Wichtig ist, dass die Klassifizierung durch maschinelles Lernen immer besser wird, je mehr Daten zur Verfügung stehen und je ausgefeilter die Algorithmen sind. Dabei geht es nicht nur um allgemeine Muster von Absolutismus, Negativität oder Pronomen, sondern man kann den Computer auch einzusetzen, um immer spezifischere Unterkategorien psychischer Probleme wie Perfektionismus, Selbstwertprobleme und soziale Ängste zu erkennen. Menschen mit Depressionssymptomen verwenden übermäßig viele Wörter, die negative Gefühle ausdrücken, insbesondere negative Adjektive und Adverbien wie „einsam“, „traurig“ oder „elend“. Menschen mit depressiven Symptomen verwenden deutlich mehr Pronomen der ersten Person Singular wie „ich“, „mich“ und „ich“ und deutlich weniger Pronomen der zweiten und dritten Person wie „sie“, „Sie“, „er“ oder „sie“. Dieses Muster der Pronomenverwendung deutet darauf hin, dass Menschen mit Depressionen stärker auf sich selbst konzentriert sind und weniger mit anderen in Verbindung stehen. In drei Studien haben Al-Mosaiwi & Johnstone (2018) eine Textanalyse von Internetforen mit Hilfe sprachanalytischen Methoden durchgeführt, und zwar eine Big-Data-Textanalyse von 64 verschiedenen Online-Foren zur psychischen Gesundheit und dabei über 6 400 Mitglieder untersucht. Absolutistische Wörter, die absolute Größen oder Wahrscheinlichkeiten ausdrücken, wie z. B. „immer“, „nichts“ oder „vollständig“, erwiesen sich dabei als bessere Marker für Foren zur psychischen Gesundheit als Pronomen oder Wörter mit negativen Gefühlen. Foren von Menschen mit Angst, Depression und Suizidgedanken enthielten mehr absolutistische Wörter als Kontrollforen, Foren mit Suizidgedanken enthielten ebenfalls mehr absolutistische Wörter als Foren mit Angst und Depression. Die Forscher konnten damit zeigen, dass diese Unterschiede eher auf absolutistisches Denken als auf psychologische Notlagen zurückzuführen sind. Interessant ist, dass die absolutistischen Wörter den Schweregrad der Foren für affektive Störungen besser widerspiegeln als die Wörter für negative Emotionen. Schließlich fanden sie einen erhöhten Anteil an absolutistischen Wörtern in Foren zur Genesung von Depressionen, was darauf hindeutet, dass absolutistisches Denken ein Vulnerabilitätsfaktor sein könnte. Zwar können Menschen auch eine Sprache zu verwenden, die mit Depressionen assoziiert wird, ohne tatsächlich depressiv zu sein, doch ist es sicherlich wichtig, mehr Instrumente zur Erkennung der Krankheit zur Verfügung zu haben, um die Gesundheit zu verbessern und etwa tragische Selbstmorde zu verhindern.
Hirnforscher vermuten bei Depressionen eine Störung im Salience-Netzwerk, das aus dem anterioren insulären Cortex und dem dorsalen anterioren cingulären Cortex des Großhirns besteht. In diesen Regionen des Gehirns kommt es zu einer vermehrten Aktivität, wenn die Sinnesorgane dem Gehirn Veränderungen in der Umwelt signalisieren, wobei sich das Salience-Netzwerk mit der funktionellen Magnetresonanztomografie darstellen lässt, die allerdings aufwendig und deshalb in der Regel nur zu Forschungszwecken eingesetzt wird. Schneider et al. (2020) haben eine klinisch leichter zu analysierende Veränderung, die mit dem Salience-Netzwerk in Verbindung steht, nachgewiesen, und zwar die Weite der Pupillen. Man hatte schon in früheren Studie zeigen können, dass die Dilatation der Pupillen, mit der Menschen in Vorfreude auf eine Belohnung reagieren, mit der Aktivität des Salience-Netzwerks im Gehirn korreliert. Während sich in dieser Untersuchung, bei der es um ein Gewinnspiel mit einem geringen Geldbetrag ging, bei den gesunden Probanden immer dann die Pupillen weiteten, wenn sie davor standen, einen Gewinn zu machen, war diese Reaktion bei den jenen mit Depressionen abgeschwächt, wobei die Auswirkungen vom Schweregrad der Depression abhängig waren, d. h., je ausgeprägter die Symptome waren, desto weniger weit öffneten sich die Pupillen. Gleichzeitig war im Gehirn bei Menschen mit Depressionen die Aktivierung des Salience-Netzwerks vermindert.
Für Angehörige von Depressiven ist das Zuhören, das vorbehaltlose Verständnis, die Verstärkung aller nicht-depressiven Verhaltensweisen durch Lob wichtig. Hüten sollte man sich vor falschen Ratschlägen, vor Appellen, wie „reiß dich zusammen“, auch sollte man nach Volker Faust Depressive weder auf Kur noch in den Urlaub schicken. Metaanalysen von Studien zur Schätzung der Zeitdauer von Ereignissen zeigen, dass das subjektive Gefühl, wie die Zeit vergeht, für depressive Menschen anders ist als die tatsächliche Schätzung der Dauer eines Ereignisses. Allerdings ist der Zusammenhang von Depressionen und Zeitwahrnehmung noch nicht hinreichend untersucht, denn es ist wenig bekannt, wie sich Antidepressiva oder Psychotherapie auswirken bzw. ob Betroffene mit bipolaren Störungen oder einer klassischen Depression unterschiedlich reagieren.
Die saisonal abhängige Depression (SAD) ist eine Unterform der depressiven Erkrankungen, bei der aufgrund von Lichtmangel weniger von dem Neurotransmitter Serotonin im Gehirn produziert wird, wodurch bei bestimmten Menschen die klassischen Symptome der SAD auf treten, die aber in ihrer Ausprägung ganz unterschiedlich sein können, doch in der Regel durch Niedergeschlagenheit, Müdigkeit, Antriebslosigkeit, Unausgeglichenheit und eine insgesamt gedrückte Stimmungslage gekennzeichnet sind.
Nach Feiertagen, insbesondere zu Weihnachten, fallen viele Menschen in ein psychisches Loch, denn nach den oft psychisch und sozial anstrengenden Weihnachtstagen wird manchen erst bewusst, wie es ihnen geht. Kommt vielleicht noch ein Familienzwist hinzu, ist eine Depression nicht selten. Das psychische Loch ist vor allem bei Frauen häufig eine „Entlastungsdepression„. Während eine Belastungsdepression meist durch Überforderung hervorgerufen wird, bricht eine Entlastungsdepression oft dann aus, wenn der Arbeitsdruck vorbei ist, also nach bewältigten Aufgaben wie etwa die Vorbereitungen zum Fest. Das von manchen empfohlene Reisen hilft nicht bei Depressionen, denn eine Depression reist auch in den Urlaub mit. Es ist ein Merkmal einer Depression, dass positive Ereignisse nicht helfen, aus der negativen Stimmung herauszukommen.
In einem Zeitinterview vom 21 April 2011 erläutert der Psychiater Martin Brüne (Universität Bochum), warum man psychischen Störungen des Menschen auch im Lichte der Evolution betrachten sollte, also die Genese etwa von Depressionen aber auch Schizophrenien auch im stammesgeschichtlichen Kontext. Epidemiologischen Studien zufolge erkrankt jeder zweite Mensch mindestens einmal in seinem Leben an einer psychischen Störung, und Brüne vermutet, dass psychische Störungen den gleichen evolutionären Prinzipien unterliegen wie körperliche Krankheiten, also durch Verhaltensweisen wie z.B. Lebensgewohnheiten entstanden sind, die für Jäger- und-Sammler-Gesellschaften optimiert waren. „Dort war es eine sinnvolle Überlebensstrategie, nach süßen und fetthaltigen Nahrungsmitteln zu suchen. In modernen Überflussgesellschaften führt dieses Verhalten aber zu Übergewicht und Diabetes. Diese Krankheiten existieren, weil die biologische Evolution nicht so schnell ist wie die gesellschaftliche und kulturelle Entwicklung der Menschen. Für heutige Umwelten sind unsere stammesgeschichtlich erworbenen Anpassungen nicht mehr optimal. (…) es gibt zum Beispiel Hinweise darauf, dass die Größe des sozialen Umfeldes und die Vielzahl der Kontakte mit Fremden in modernen Gesellschaften manche Menschen überfordern und sie unter chronischen Stress setzen, der letztlich auch Depressionen verursacht.“
In der Psychologie wurde lange die Frage diskutiert, ob eine Depression immer zu schlechteren Leistungen bei Aufgaben führt, denn einerseits gibt es Befunde, die dafür sprechen, dass sich mit der Krankheit Leistungen des Gedächtnisses verschlechtern, allerdings betrachten andere Forscher in ihren leichten Formen die Depression evolutionäre Anpassung im Sinne eines Selektionsvorteils, denn das dauernde Grübeln hilft nachgewiesenermaßen bei der Entscheidungsfindung in komplexen sozialen Situationen, sichtbare Traurigkeit generiert Hilfsbereitschaft im sozialen Umfeld.
Nach Meinung von Rottenberg (2012) ist die Depression im Wesentlichen ein Ergebnis der Evolution, denn euphorische und auch niedergeschlagene Stimmungslagen helfen Menschen und Tieren, ihr Leben zu bewältigen. Euphorie etwa setzt mehr Energien zum Erreichen von Zielen frei, eine depressive Stimmung fokussiert besser auf Bedrohungen als Begeisterung. Dieses überkommene Stimmungssystem passt vermutlich nicht mit dem heutigen Lebensumfeld zusammen, denn die Fähigkeit zu langfristigem Planen und das Vergleichen mit immer mehr Menschen bringt immer mehr Gelegenheiten, in denen sich Menschen als Versager fühlen. Unsere Kultur schürt darüber hinaus die Erwartungen der Glückseligkeit, die dann unmöglich zu erfüllen sind, d. h., Menschen setzen sich zu viele und zu hohe Ziele.
Nach Ansicht von Andrews & Thomson (2009) sind Depressionen daher möglicherweise auch ein adaptives Frühwarnsystem unseres Körpers, denn Depressionen zwingen Menschen dazu, sich aktiv mit einem bestimmten Problem auseinanderzusetzen, was zu einer Steigerung der analytischen, selbstreflektorischen Aktivitäten im Gehirn führt. Da aber Ruhephasen und REM-Schlaf für das Gehirn zur Verarbeitung alltäglicher Einflüsse und Gedanken wichtig sind, stört die Auseinandersetzung mit Problemen und Selbstzweifeln diese Phasen, wobei sich das Gehirn aktiv und vermehrt mit negativen Aspekten des Lebens auseinandersetzen muss. Nach dieser Ansicht sind Depressionen nicht nur eine Erkrankung, sondern in gewisser Weise auch eine Form einer biologischen Anpassung des Gehirns auf äußere Einflüsse.
Lachgas bei schweren Depressionen
Lachgas (N2O), ursprünglich ein Narkosemittel, wird als vielversprechende Behandlung für schwere Depressionen untersucht, insbesondere wenn andere Antidepressiva versagen. Jüngste Forschungsergebnisse (Cichon et al., 2025) haben in Mausmodellen gezeigt, dass Lachgas eine spezifische Gruppe von Gehirnzellen aktiviert, die Schicht-5-Neuronen (L5) im anterioren cingulären Cortex. Diese Neuronen spielen eine Rolle bei der Emotions- und Verhaltensregulation und ihre Aktivität ist bei Depressionen reduziert. Lachgas aktiviert diese Zellen und stellt ihre normale Aktivität wieder her, indem es Kaliumkanäle (insbesondere SK2-Kanäle) in L5-Neuronen blockiert, wodurch benachbarte Zellen aktiviert werden. Im Gegensatz zu anderen Anästhetika beruhigt Lachgas das Gehirn nicht einfach, sondern aktiviert spezifische Zellen, was zu einer längerfristigen Verhaltensverbesserung führt. Diese Ergebnisse legen nahe, dass Lachgas eine schnelle und lang anhaltende Wirkung bei Depressionen haben könnte und neue Wege für die Entwicklung wirksamerer Antidepressiva eröffnet.
Depression und Immunsystem
Hassan et al. (2018) erforschen das komplexe Wechselspiel zwischen Darm und Gehirn, insbesondere wie Darmbakterien, das Immunsystem und Übergewicht zu psychischen Erkrankungen führen können. Es ist schon länger bekannt, dass Vorgänge im Darm Veränderungen im Gehirn bewirken und umgekehrt psychische Faktoren den Darm beeinflussen, wobei es auch Hinweise gibt, dass der Darm an der Entstehung psychiatrischer Krankheiten beteiligt sein könnte. Das Immunsystem lernt früh, die Mikroorganismen im Darm zu tolerieren, was mit dem Säuglingsalter beginnt. Wenn manche von Bakterien erzeugten Stoffe allerdings in die Darmwand eindringen, erzeugt das eine Immunreaktion und damit geht das Gefühl einher, dass man krank ist. Konkret wurde das Endotoxin Lipopolysaccharid untersucht, das von bestimmten Darmbakterien abgegeben wird und das Immunsystem stimuliert, sodass man das Gefühl hat, krank zu sein. Wer eine Infektion mit Bakterien erleidet, fühlt sich müde, hat Muskelschmerzen, verliert den Appetit und zieht sich zurück. Das ist eine vernünftige Reaktion des Körpers, um mit der Infektion rasch fertigzuwerden, doch es gibt allerdings Hinweise, dass diese Reaktion beim Menschen von Darmbakterien ausgelöst werden könnte, wenn gar keine Infektion vorliegt. In der zitierten Untersuchung konnte gezeigt werden, dass andere von Bakterien produzierte Stoffe, im konkreten Fall Peptidoglykane, die Wirkung von Lipopolysaccharid noch verstärken.
Auch ist aus Psychiatrie und Ernährungswissenschaft bekannt, dass starkes Übergewicht das Risiko für Depressionen und depressive Verstimmungen erhöht, wobei das Darmmikrobiom von gesunden und stark übergewichtigen Menschen sehr unterschiedlich ist. Bei Mäusen führte eine Hochfettdiät auch zu Verhaltensänderungen, die mit Depression in Verbindung gebracht werden, indem diese ein anhedonisches, also lustloses Verhalten zeigten. Dazu wurde Mäusen normales Wasser und alternativ Zuckerwasser angeboten, wobei gesunde Mäuse Zuckerwasser bevorzugen, die Mäuse in der Versuchsanordnung (Fettdiät) taten das aber in deutlich geringerem Maß. Dabei scheint das Hormon Leptin eine Rolle zu spielen, das von Fettzellen abgegeben wird, denn Mäuse, die dieses Hormon nicht produzieren können, nehmen zwar im selben Maß zu wie andere Mäuse, wenn sie fettreiche Nahrung bekommen, neigen aber nicht zu dem mit Depression in Verbindung gebrachten Verhaltensweisen. Man vermutet, dass die Ausschüttung von Leptin mit kurzkettigen Fettsäuren verknüpft ist, die von Mikroorganismen im Darm aus faserreicher Nahrung hergestellt werden. Auch im Zusammenhang mit Depressionen aufgrund von Übergewicht scheint also das Mikrobiom des Darms eine wichtige Rolle zu spielen.
Depression und Melancholie im Alter
Der Philosoph Wilhelm Schmid widerspricht in einem Spiegel-Interview im August 2015 der Behauptung, dass immer mehr Menschen gerade im Alter an Depressionen leiden: „Ich traue dieser Statistik nicht. Meiner Meinung nach werden da zwei Befunde zusammengeworfen, um möglichst viele Medikamente zu verkaufen: nämlich die relativ seltene und sehr schwere Krankheit Depression. Und andererseits die Melancholie, also traurig zu sein etwa angesichts der Endlichkeit des eigenen Lebens. Letzteres hat nichts mit Depression zu tun, sondern hat schon immer zum menschlichen Dasein dazu gehört. Auch die Philosophen in der Antike kannten die Melancholie. Im Gegensatz zu heute, wo mit diesem Zustand viel Geld verdient wird, hielt man ihn im Altertum jedoch für kreativ und produktiv.“
Belastung bei der Pflege von depressiven Menschen
*** Hier KLICKEN: Das BUCH dazu! *** Nach einer großen Erhebung (Bubolz-Lutz et al., 2015) leiden rund 20 Prozent aller pflegenden Angehörigen in Deutschland unter einer Depression, aber auch Angst- oder Schlafstörungen kommen gehäuft vor. Insgesamt leidet etwa die Hälfte aller Pflegepersonen unter psychischen Problemen, also deutlich mehr als nicht-pflegende Menschen. Diese Zahlen zeigen, wieviel Druck auf Menschen lastet, die neben Beruf und Familie noch die Pflege eines Angehörigen übernehmen müssen, wobei diese auch körperlich belastet sind, denn jede sechste Pflegeperson musste wegen Muskel-Skelett-Erkrankungen wie Rückenschmerzen zum Arzt, bei nicht-pflegenden Personen war hingegen nur jeder Zehnte betroffen. Dabei muss berücksichtigt werden, dass mit rund neunzig Prozent meist Frauen die Pflege übernehmen, von denen ein Drittel berufstätig ist und davon ein Fünftel in Vollzeit.
Online-Therapie: iFightDepression – Tool
Das iFightDepression-Tool ist ein internet-basiertes Selbstmanagement-Programm für Menschen mit leichten bis mittelgradigen Depressionen, das in seiner Durchführung von einem Arzt oder Therapeuten begleitet wird. Es wurde basierend auf wissenschaftlichen Forschungen, Best-Practice-Empfehlungen und mit Nutzer- und Expertenbeteiligung im Rahmen eines europäischen Projektes entwickelt, steht in verschiedenen Sprachversionen (Englisch, Deutsch, Spanisch, Estnisch, Niederländisch, Ungarisch, Bulgarisch) zur Verfügung und wird von der Stiftung Deutsche Depressionshilfe kostenfrei angeboten. Das Tool soll Menschen beim Umgang mit Symptomen der Depression und bei der Genesung, mit Unterstützung von geschulten Hausärzten oder Psychotherapeuten, helfen. Die Inhalte basieren auf den Prinzipien der kognitiven Verhaltenstherapie, für die es bei depressiven Erkrankungen viele Wirksamkeitsbelege gibt. Das iFightDepression-Tool besteht aus Informationsmodulen, die sich auf die Steigerung täglicher Aktivitäten, Identifikation und Veränderung von negativen Gedankenmustern, Beobachtung der eigenen Stimmung, hilfreiche Schlafgewohnheiten und die Einhaltung eines gesunden Lebensstils konzentrieren. Dazugehörige Arbeitsblätter und Übungen unterstützen die Nutzer des Tools dabei, die neuen Fähigkeiten anzuwenden und zu vertiefen und die Selbstbeobachtung zu fördern. Die Nutzung des iFightDepression-Tools ist in Begleitung von einem Hausarzt oder Psychotherapeuten, die ein standardisiertes Schulungsprogramm absolviert haben, vorgesehen. Für den zukünftigen Einsatz wird eine Online-Version des iFightDepression-Schulungsprogrammes für Hausärzte und Psychotherapeuten erstellt, die Patienten bei der Nutzung des Tools anleiten möchten.
Link: https://ifightdepression.com/de/ (17-11-21)
Der schwarze Hund namens Depression
Der Zeichner Matthew Johnstone erzählt in diesem Video in Zusammenarbeit mit der WHO die Geschichte der Entstehung einer Depression und wie sich das für einen Betroffenen anfühlt!
[Quelle: https://www.youtube.com/XiCrniLQGYc]
Wenn ein Depressiver eine Dreiviertelstunde das Elend seines Lebens erzählen soll, dann geht es ihm danach mutmaßlich nicht besser, sondern jetzt geht es ihm erst richtig schlecht.
Manfred Lütz, Psychiater
Der radikalste Ansatz: Es gibt keine Depression
Manche Psychologen wie Peter de Jonge sind der Ansicht, dass es gar keine Störungen wie Depressionen im eigentlichen Sinne gibt, da die psychischen Probleme der Menschen oft auf falsche Weise beschrieben werden. Die Diagnose Depression fügt nämlich nichts hinzu, sondern kann im Gegenteil Schlechtes bewirken, da das Stellen einer Diagnose bei Menschen den Eindruck erwecken kann, dass sie eine Störung haben, gegen die sie so wie bei manchen somatischen Erkrankungen nichts tun können. Seiner Ansicht nach liegt der Schlüssel zur Besserung der depressiven Problemevon Menschen in entscheidendem Maße bei der Person selbst: Tu etwas, um einem Zuviel an Stressreizen vorzubeugen, schau, was dich glücklich macht oder nicht glücklich macht, denk darüber nach, was du mit deinem Leben anfangen willst. Diese Art von Fragen regen man nicht dadurch an, dass man über Depressionen als Störung spricht. Peter de Jonges Ansatz ist es, sich ein bestimmtes Individuum im Lauf der Zeit anzuschauen und nicht mit einem statistisch ermittelten Durchschnitt zu vergleichen. Wichtig ist es nach Peter de Jonge daher, sich Individuen mit der Perspektive anzuschauen, wie gut sich jemand im Vergleich zu seinem eigenen, normalen Gesundheitszustand fühlt. Daher ist besonders die grundsätzlich Diversität der Menschen wichtig für die Praxis, denn einem Psychologen oder Psychiater sitzt immer eine Einzelperson und kein Durchschnittsmensch gegenüber, d. h., in Psychologie und Psychiatrie sollte man am in erster Linie am Individuum interessiert sein. In der Regel gibt es ja viele Überschneidungen mit anderen Störungen, denn Menschen mit Depressionen zeigen häufig auch Symptome der Generalisierten Angststörung. Daher ist eine eindeutige Diagnose in der Regel gar nicht möglich.
Tipp: Selbsttest Depression
Auf der Internetseite der deutschen Depressionshilfe gibt es einen Selbsttest als Hilfestellung: Es handelt sichdabei um einen Stimmungsfragebogen, der Anzeichen dafür liefert, ob Anzeichen einer Depression vorliegen. Dieser Fragebogen (= „Gesundheitsfragebogen für Patienten“ oder kurz „PHQ-9“) wird auch von Ärzten und Therapeuten für das Screening genutzt. Die Ergebnisse können zwar Hinweise liefern, stellen aber keine medizinische Diagnose dar. Für eine gesicherte Diagnosestellung muss man seinen Hausarzt, einen Facharzt oder Psychologen aufsuchen.
Link: https://www.deutsche-depressionshilfe.de/depression-infos-und-hilfe/selbsttest (18-11-12)
Anmerkung zu diesen Ausführungen: Im Internet findet man häufig Expertinnen und Experten, die Depressionen, Narzissmus oder Ängste diagnostizieren. Diese Diagnosen scheinen auf den ersten Blick leicht zu erkennen zu sein und viele Menschen glauben, sich mit diesen psychischen Erkrankungen auszukennen. Viele holen sich die Informationen aus den sozialen Medien und versuchen dann, sie auf ihr eigenes Empfinden anzuwenden, aber Selbstdiagnosen sind zweifelhaft bis gefährlich und oft unangemessen. Wie in anderen medizinischen Fragen auch, erfordert die Diagnose einer psychischen Erkrankung viel Wissen und Handwerkszeug und es gibt auch keine Patentrezepte, da gerade psychische Erkrankungen in der Regel sehr individuell verlaufen können, d.h. viele Ratgeber werden der Komplexität eines Krankheitsbildes nicht gerecht. Der Berufsverband Deutscher Psychologinnen und Psychologen rät daher, die Profile von Ratgebern im Internet genau zu prüfen, d.h. wer die Informationen herausgibt, welche Interessen damit verbunden sein könnten, wie seriös und vertraulich die Quelle ist und wie vollständig die Informationen sind. Zudem sehen Menschen in Krisen kaum ihre eigenen Stärken, Ressourcen und Chancen, da der Fokus auf Belastungen, Problemen und Defiziten liegt, was Menschen für Selbstdiagnosen empfänglich macht.
Literatur
Al-Mosaiwi, M. & Johnstone, T. (2018). In an Absolute State: Elevated Use of Absolutist Words Is a Marker Specific to Anxiety, Depression, and Suicidal Ideation. Clinical Psychological Science, 6, 529-542.
Andrews, P. W. & Thomson, J. A. (2009). The bright side of being blue: Depression as an adaptation for analyzing complex problems. Psychological Review, 116(3), 620–654. http://doi.org/10.1037/a0016242.
Baierl, M. (2009). Familienalltag mit psychisch auffälligen Jugendlichen: Ein Elternratgeber. Vandenhoeck & Ruprecht.
Bubolz-Lutz, E., Mester, B., Schramek, R., Streyl, H. & Wenzel, S. (2015). Pflegebegleitung – Handbuch zum Aufbau von Initiativen zur Stärkung pflegender Angehöriger. Pabst.
Devore, E. E., Chang, S. C., Okereke, O.I., McMahon, D. G. & Schernhammer, E. S. (2018). Photoperiod during maternal pregnancy and lifetime depression in offspring. J Psychiatr Res., 104, 169-175.
Cichon, J., Joseph, T. T., Lu, X., Wasilczuk, A. Z., Kelz, M. B., Mennerick, S. J., Zorumski, C. F. & Nagele, P. (2025). Nitrous oxide activates layer 5 prefrontal neurons via SK2 channel inhibition for antidepressant effect. Nature Communications, 16, 2999.
Hassan, Ahmed M., Mancano, Giulia, Kashofer, Karl, Fröhlich, Esther E., Matak, Andrija, Mayerhofer, Raphaela, Reichmann, Florian, Olivares, Marta, Neyrinck, Audrey M., Delzenne, Nathalie M., Claus, Sandrine P. & Holzer, Peter (2018). High-fat diet induces depression-like behaviour in mice associated with changes in microbiome, neuropeptide Y, and brain metabolome. Nutritional Neuroscience, doi:10.1080/1028415X.2018.1465713.
Homan, P. , Neumeister, A. , Nugent, A. C. , Charney, D. S ., Drevets, W. C. & Hasler , G. (2015). Serotonin versus catecholamine deficiency: behavioral and neural effects of experimental depletion in remitted depression. Translational Psychiatry. Doi:10.1038/tp.2015.25.
Michalak, J., Chatinyan, A. , Chourib, H. & Teismann, T. (2018). The impact of upward vs. downward movement patterns on memory characteristics of depressed individuals. Psychopathology, 51, 326-334.
Moncrieff, Joanna, Cooper, Ruth E., Stockmann, Tom, Amendola, Simone, Hengartner, Michael P. & Horowitz, Mark A. (2022). The serotonin theory of depression: a systematic umbrella review of the evidence. Molecular Psychiatry, doi:10.1038/s41380-022-01661-0.
Lanzenberger, R., Baldinger, P., Hahn, A., Ungersboeck, J., Mitterhauser, M., Winkler, D., Micskei, Z., Stein, P., Karanikas, G., Wadsak, W., Kasper, S. & Frey, R. (2013). Global decrease of serotonin-1A receptor binding after electroconvulsive therapy in major depression measured by PET. Molecular Psychiatry, 18, 93-100.
Rottenberg, J. (2012). The Depths: The Evolutionary Origins of the Depression Epidemic. Basic Books.
O’Leary,Liam Anuj, Belliveau,Claudia, Davoli,Maria Antonietta, Ma,Jie Christopher, Tanti,Arnaud, Turecki,Gustavo & Mechawar,Naguib (2021). Widespread Decrease of Cerebral Vimentin-Immunoreactive Astrocytes in Depressed Suicides. Frontiers in Psychiatry , 12, doi:10.3389/fpsyt.2021.640963.
Schmaal, L., Veltman, D. J., van Erp, T. G. M., Sämann, P. G., Frodl, T., Jahanshad, N., Loehrer, E., Tiemeier, H., Hofman, A., Niessen, W. J., Vernooij, M. W., Ikram, M. A., Wittfeld, K., Grabe, H. J., Block, A., Hegenscheid, K., Völzke, H., Hoehn, D., Czisch, M., Lagopoulos, J., Hatton, S. N., Hickie, I. B., Goya-Maldonado, R., Krämer, B., Gruber, O., Couvy-Duchesne, B., Rentería, M. E., Strike, L. T., Mills, N. T., de Zubicaray, G. I., McMahon, K. L., Medland, S. E., Martin, N. G., Gillespie, N. A., Wright, M. J., Hall, G. B., MacQueen, G. M., Frey, E. M., Carballedo, A., van Velzen, L. S., van Tol, M. J., van der Wee, N. J., Veer, I. M., Walter, H., Schnell, K., Schramm, E., Normann, C., Schoepf, D., Konrad, C., Zurowski, B., Nickson, T., McIntosh, A. M., Papmeyer, M., Whalley, H. C., Sussmann, J. E., Godlewska, B. R., Cowen, P. J., Fischer, F. H., Rose, M., Penninx, B. W. J. H., Thompson, P. M., & Hibar, D. P. (2015). Subcortical brain alterations in major depressive disorder: findings from the ENIGMA Major Depressive Disorder working group. Molecular Psychiatry, doi: 10.1038/mp.2015.69.
Schneider, M., Elbau, I.G., Nantawisarakul, T., Pöhlchen, D., Brückl, T., BeCOME Working Group, Czisch, M., Saemann, P.G., Lee, M.D., Binder, E.B., Spoormaker, V.I. (2020). Pupil Dilation during Reward Anticipation Is Correlated to Depressive Symptom Load in Patients with Major Depressive Disorder. Brain Sci., 10, 906.
Setiawan, E., Wilson, A. A., Mizrahi, R., et al. (2015). Role of Translocator Protein Density, a Marker of Neuroinflammation, in the Brain During Major Depressive Episodes. JAMA Psychiatry, doi:10.1001/jamapsychiatry.2014.2427.
Setiawan, Elaine, Attwells, Sophia, Wilson, Alan A., Mizrahi, Romina, Rusjan, Pablo M., Miler, Laura, Xu, Cynthia, Sharma, Sarita, Kish, Stephen, Houle, Sylvain & Meyer, Jeffrey H. (2018). Association of translocator protein total distribution volume with duration of untreated major depressive disorder: a cross-sectional study. The Lancet Psychiatry, doi: 10.1016/S2215-0366(18)30048-8.
Stangl, W. (2024, 19. Juni). Verschiedene Formen der Depression. Psychologie-News.
https:// psychologie-news.stangl.eu/5248/verschiedene-formen-der-depression.
Stangl, W. (2024, 29. August). Gangbild und Depression. was stangl bemerkt ….
https:// bemerkt.stangl-taller.at/gangbild-und-depression.
Stangl, W. (2025, 4. April). Lachgas bei schweren Depressionen. Psychologie-News.
https:/psychologie-news.stangl.eu/5713/lachgas-bei-schweren-depressionen.
Tokuda, Tomoki, Yoshimoto, Junichiro, Shimizu, Yu, Okada, Go, Takamura, Masahiro, Okamoto, Yasumasa, Yamawaki, Shigeto & Doya, Kenji (2018). Identification of depression subtypes and relevant brain regions using a data-driven approach. Scientific Reports, 8, doi: 10.1038/s41598-018-32521-z.
Tozzi, Leonardo, Zhang, Xue, Pines, Adam, Olmsted, Alisa M., Zhai, Emily S., Anene, Esther T., Chesnut, Megan, Holt-Gosselin, Bailey, Chang, Sarah, Stetz, Patrick C., Ramirez, Carolina A., Hack, Laura M., Korgaonkar, Mayuresh S., Wintermark, Max, Gotlib, Ian H., Ma, Jun & Williams, Leanne M. (2024). Personalized brain circuit scores identify clinically distinct biotypes in depression and anxiety. Nature Medicine, doi:10.1038/s41591-024-03057-9.
Uhrig, S. (2022). Psilocybin bei Depression: Stochern im Nebel.
WWW: https://www.doccheck.com/de/detail/articles/38495-psilocybin-bei-depression-stochern-im-nebel (22-05-31)
http://www.fr-online.de/psychologie/experte-erklaert-so-unterscheiden-sich-depressionen-bei-maennern-und-frauen,9563660,34689230.html (16-08-30)
https://scilogs.spektrum.de/menschen-bilder/es-gibt-keine-depressionen/ (17-06-05)
https://derstandard.at/2000089391856/Antidepressions-Training-im-Mutterbauch (18-10-17)
http://miteinandersprechen.blogspot.com/2010/02/konnen-sich-depressive-schlechter.html (10-02-18)
https://www.blick.ch/life/gesundheit/psychologie/hunde-koennen-auch-an-depressionen-leiden-id4588323.html (20-01-21)
https://www.heise.de/tp/features/5-aus-9-Wenn-die-Diagnose-krankmacht-4787857.html (20-06-20)
https://www.praxisvita.de/die-6-stufen-einer-depression-9454.html (18-03-29)
https://www.t-online.de/gesundheit/krankheiten-symptome/depression/id_100383442/therapieresistente-depression-was-hinter-der-variante-steckt.html (24-04-16)
https://magazin.hohenegg.ch/2024/08/28/ganganalyse-zweite-phase/ (24-08-30) (Stangl, 2024).
Literatur
Sicherung: Folder des BÖP zum Thema Depression.